Chronisch entzündliche Darmerkrankungen (CED)
Das solltest du wissen
Wofür steht CED und was bedeutet es für mich? Wie kommt es dazu und was kann man dagegen tun? Was ist der Unterschied zwischen Morbus Crohn und Colitis ulcerosa? Mit einer CED-Diagnose stellen sich viele Fragen. Hier findest du einen ersten Überblick und auch Verlinkungen zu weiteren relevanten Beiträgen.↳
Was ist CED?
Die Abkürzung „CED“ steht für „chronisch entzündliche Darmerkrankung(en)“, in der Schweiz wird auch häufig die englische Abkürzung IBD (inflammatory bowel disease) genutzt.
Die Bezeichnung ist ein Sammelbegriff für nicht ansteckende, chronische Entzündungen des Darms, deren genaue Ursache bis jetzt noch unklar ist. Die beiden häufigsten Formen von CED sind Morbus Crohn und Colitis ulcerosa↳
Was bedeutet die CED-Diagnose?
Wenn du die gesicherte Diagnose einer CED bekommen hast, lautet die schlechte Nachricht: Die Krankheit wird dich voraussichtlich lebenslang begleiten, eine therapeutische Heilung ist in den meisten Fällen bisher nicht möglich. Es kann durchaus eine Herausforderung sein, die Erkrankung erfolgreich in deinen Lebensalltag zu integrieren.
Es gibt aber auch gute Nachrichten.
Die erste gute Nachricht: Mit einer CED ist es möglich, gut zu leben und genauso so alt wie Menschen ohne CED zu werden.
Es stehen gute Behandlungsmöglichkeiten, vor allem mit Medikamenten zur Verfügung. Das oberste Therapieziel besteht darin, durch Beseitigung der Beschwerden und der Entzündung im Darm deine Lebensqualität zu normalisieren und ein Fortschreiten der Krankheit sowie Komplikationen zu vermeiden bzw. so lange wie möglich hinauszuzögern.
Die zweite gute Nachricht: Du bist nicht allein. Neben dem professionellen Versorgungs- und Betreuungsangebot gibt es Patientenforen im Internet und Selbsthilfeinitiativen wie Crohn Colitis Schweiz, die die Wissensweitergabe, den Austausch und die Bestärkung untereinander fördern.↳
Wie häufig kommen CED vor?
In der Schweiz leben etwa 1 bis 2 von 500 Einwohnern mit einer CED, das sind über 25.000 Menschen.
Für Europa werden Häufigkeiten von 5/1000 für Colitis ulcerosa und von 3/1000 für Morbus Crohn berichtet. Dabei wird überwiegend eine weitere Zunahme an Neuerkrankungen beobachtet.↳
In welchem Alter tritt eine CED auf?
Sowohl Morbus Crohn als auch Colitis ulcerosa treten am häufigsten im jungen Erwachsenenalter in Erscheinung. Von einer CED können Menschen aber grundsätzlich in jedem Alter betroffen sein, beginnend ab der frühen Kindheit.↳
«Du bist doch viel zu jung für eine chronische Krankheit» - das ist nur eine der Aussagen mit der Julia Stirnimann, die seit sie 18 Jahre alt ist mit Colitis ulcerosa lebt, konfrontiert wurde. Die Gastgeberin Dr. Eve Huber fühlt in dieser Podcast Episode Julia Stirnimann auf den Zahn und spricht mit ihr über Hilfe zur Selbsthilfe, die Ängste und Sorgen junger Menschen und die Wichtigkeit von Humor beim Leben mit einer chronisch entzündlichen Darmkrankheit.
Was ist die Ursache für CED?
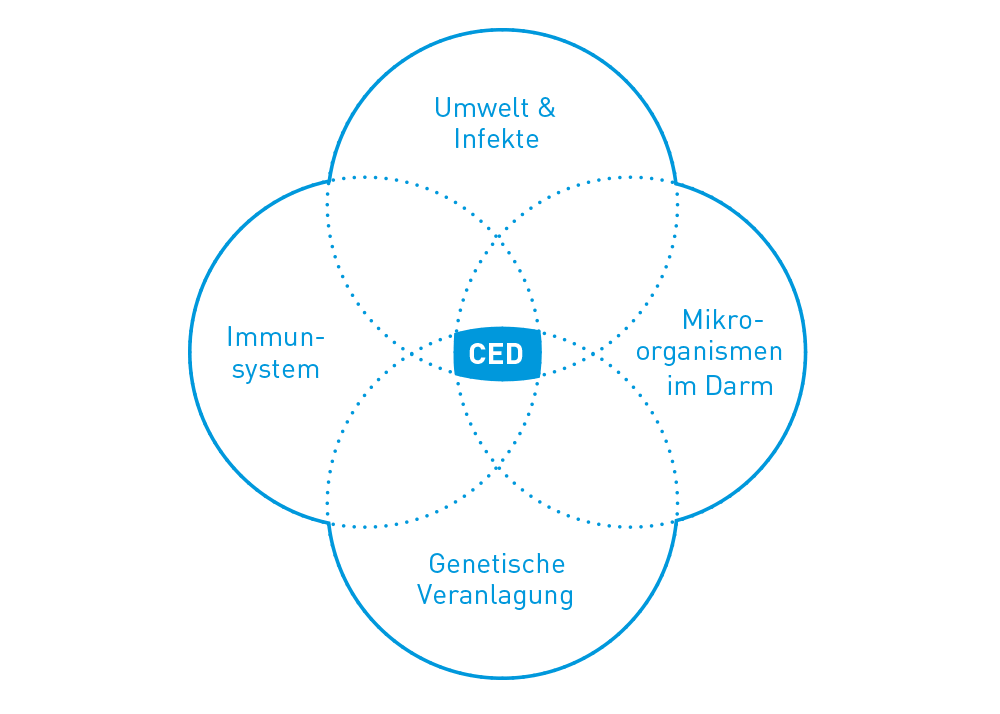
Die genauen Ursachen chronisch entzündlicher Darmerkrankungen sind immer noch unklar. Einen einzelnen Auslöser gibt es nicht, es müssen mehrere Faktoren zusammenkommen. CED sind also multifaktorielle Erkrankungen. Diskutiert werden vor allem eine erbliche Veranlagung, Umwelteinflüsse, Probleme mit der Darmflora und komplexe immunologische Störungen.
Dabei haben sich die wissenschaftlichen Konzepte zur Erklärung chronisch entzündlicher Darmerkrankungen in den letzten Jahren gewandelt:
- Zwillingsstudien haben gezeigt, dass bei Morbus Crohn die Bedeutung der erblichen Veranlagung (genetische Prädisposition) im Vergleich zu Umweltfaktoren grösser ist als bei Colitis ulcerosa. Insgesamt wurden in Verbindung mit beiden Erkrankungen mittlerweile rund 200 Risikogene identifiziert. Dabei spielen vor allem Auswirkungen auf die Interaktion von Mikroorganismen mit dem Darm eine Rolle.
- Bei den Umwelteinflüssen gelten Antibiotika-Behandlungen in der Jugend und bei Morbus Crohn das Rauchen als bedeutsame Risikofaktoren. Die Hygienehypothese erklärt die vor allem in den Industrieländern steigende Zahl an Allergien, Autoimmunerkrankungen und CED u.a. damit, dass hohe Hygienestandards zu einem „Trainingsmangel“-Effekt auf das Immunsystem führen.
- Mittlerweile geht man davon aus, dass an sich harmlose Mikroorganismen im Darm (kommensale Mikroflora als Auslöser und Unterhalter eines chronischen Entzündungsprozesses von zentraler Bedeutung sind. Die höchste Bakterienkonzentration findet sich im Endabschnitt des Dünndarms und im Dickdarm, also genau in den Bereichen, an denen Morbus Crohn und Colitis ulcerosa bevorzugt auftreten. Es wird ein Ungleichgewicht in der Darmflora (Dysbiose) beobachtet. Allerdings ist nicht sicher geklärt, ob es sich dabei um den Auslöser oder die Folge einer komplexen Erkrankung handelt.
- Die frühere Interpretation von CED als klassische Autoimmunerkrankung gilt heute als überholt. Stattdessen geht man mittlerweile davon aus, dass es sich um eine komplexe Barriere-Erkrankungen handelt.↳
Wird eine CED vererbt?
Sowohl bei Morbus Crohn als auch bei Colitis ulcerosa wird ein familiär gehäuftes Auftreten der Erkrankungen beobachtet, was für eine erbliche Veranlagung (genetische Prädisposition) spricht. Es wurden etwa 200 Risikogene identifiziert, die daran beteiligt sein könnten, ein einzelner Auslöser ist aber nicht bekannt. Die Vererbung kann also eine Rolle als einer von mehreren Faktoren bei der Entstehung von CED spielen, ist jedoch keine zwingende Voraussetzung. Insgesamt erkranken mehr Menschen ohne familiären Hintergrund an einer CED als mit.
Doch was sagt die Wissenschaft dazu? In dieser Podcast Episode diskutiert Gastgeberin Dr. Eve Huber mit Dr. med. Christoph Matter, welchen Einfluss Ernährung, Stress, Umweltfaktoren und genetische Einflüsse auf die Krankheit haben und welche dieser Faktoren Betroffene selbst beeinflussen können, um besser zu leben.
Wird mein Kind auch an Morbus Crohn oder Colitis ulcerosa leiden?
Handelt es sich bei CED um eine Autoimmunerkrankung?
Das Krankheitsgeschehen bei CED wird heute nicht mehr als klassische Autoimmunerkrankung betrachtet, sondern als komplexe immunologische Störung in Verbindung mit einer Barriere-Erkrankung. Dabei lösen eigentlich harmlose Darmbakterien eine überschiessende Immunreaktion aus, indem sie durch Schleimhautbarriere in die Darmwand eindringen.↳
Was passiert bei einer CED?
Bei einer CED dreht sich (fast) alles um Entzündungen und gestörte Abläufe im Verdauungstrakt. Da ist für ein besseres Verständnis der Blick auf die normale Funktionsweise unseres Verdauungssystems hilfreich.
Wie die Verdauung funktioniert
Die Verdauung hat die Aufgabe, aus der aufgenommenen Nahrung uns die Nährstoffe und Energie verfügbar zu machen, die wir zum täglichen Leben brauchen. Der Verdauungsprozess beginnt im Mund, der ersten Station des Verdauungstrakts, mithilfe von Speichel und Zähnen. Die feste Nahrung wird (ausser beim nicht so gesunden Schlingen) mechanisch zerkleinert und eingespeichelt und gelangt als Speisebrei über die Speiseröhre in den Magen. Dort wird der saure Magensaft beigemischt und die mechanische Bearbeitung fortgesetzt, so dass die vorverdaute Nahrung in kleinen Portionen über den Magenpförtner (Pylorus) in den Dünndarm gelangt.
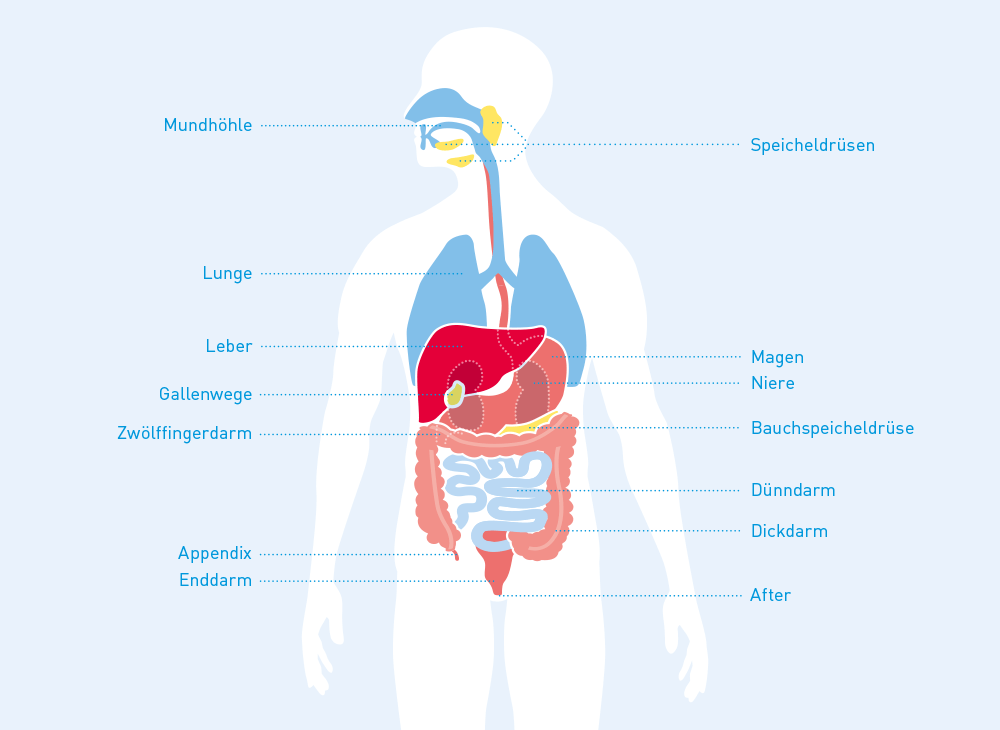
Der Dünndarm besteht aus dem Zwölffingerdarm (Duodenum), dem Leerdarm (Jejunum) und dem Krummdarm (Ileum) und erstreckt sich je nach Verdauungsprozess auf einer Länge von drei bis sechs Metern. Sobald der Speisebrei mit der Schleimhaut des Zwölffingerdarms in Berührung kommt, wird ihm Verdauungssaft aus der Bauchspeicheldrüse und die in der Leber produzierte Galle zugesetzt. Die Beimischung wird über Nervenimpulse gesteuert und hilft beim Aufschliessen der Nahrungsbestandteile. Ausserdem enthält der Verdauungssaft auch Natriumbikarbonat, um den sauren Speisebrei zu neutralisieren und ideale Arbeitsbedingungen für die Verdauungsenzyme zu schaffen. Dann erfolgt die Resorption: Alle wichtigen Stoffe aus der Nahrung werden über die extrem grosse Schleimhautoberfläche der Darmwand des Dünndarm-Hauptteils (Jejunum und Ileum) in die Blutbahn aufgenommen und zu allen Organen im Körper transportiert. Am Verdauungsprozess wirken auch Bakterien als Mitglieder der normalen menschlichen Darmflora mit, die rund 100 Billionen Keime umfasst.Anschliessend werden den Nahrungsresten im Dickdarm, der aus dem Grimmdarm (Kolon) und dem Enddarm besteht, Wasser und Mineralstoffe entzogen. Der Enddarm ist etwa 20 Zentimeter lang und beginnt mit dem Mastdarm (Rektum). Dort werden die unverdaulichen Nahrungsteile als eingedickter und geformter Stuhl zwischengelagert, bis sich der wenige Zentimeter lange Analkanal zur Darmentleerung öffnet. Der Analkanal ist der allerletzte mit Schleimhaut ausgekleidete Teil des Verdauungstrakts am Darmausgang (Anus, After) und wird von zwei Schliessmuskeln und den Hämorrhoiden abgedichtet. Während der innere Schliessmuskel unwillkürlich arbeitet, kann der äussere willentlich gesteuert werden, um die Darmentleerung bewusst in Gang zu setzen oder zu verzögern.
Übrigens: Hämorrhoiden sind keine Krankheit, sondern ein stark durchblutetes Gefässpolster am Ausgang des Enddarms. Kurz vor dem After gelegen, sorgen sie zusammen mit den Schliessmuskeln dafür, dass kein Stuhl austreten kann. Die bekannten Beschwerden werden durch vergrösserte Hämorrhoiden verursacht.
Wissenschaftler gehen heute zur Erklärung der krankhaften Prozesse bei CED vom Konzept einer komplexen Barriere-Erkrankung aus.
Gestörte Barriere – was bedeutet das?
Unsere Darmschleimhaut hat eine wichtige Barrierefunktion: Sie verhindert an der Grenze zwischen Umwelt, also Darminhalt, und Körperinnerem, dass Bakterien und andere Keime bzw. Fremdstoffe durch die Darmwand in den Blutkreislauf gelangen können.
Die Schleimhautbarriere besteht aus der obersten Zellschicht (Epithel), auf die eine antibakterielle Schleimschicht (Mukusschicht) aufgelagert ist. Sie enthält bestimmte Schleimstoffe (Muzine) und Peptidantibiotika (Defensine), die von der Schleimhaut selbst produziert werden. Bei Colitis ulcerosa ist diese Mukusschicht defekt und dünner als normal. Bei Morbus Crohn mit Dünndarmbeteiligung scheint eine gestörte Defensin-Bildung von zentraler Bedeutung zu sein. Verschiedene Defekte, die u.a. die Bakterienerkennung, den Abbauprozess in der Zelle (Autophagie), die zelluläre Stressreaktion und die Funktion bestimmter Immunzellen (Monozyten) betreffen, führen zu einer gestörten Abwehr gegen Mikroorganismen und zur Veränderung des Mikrobioms bzw. der Darmflora.
Bei Menschen mit CED ist die Barrierefunktion der Darmschleimhaut also nicht mehr intakt. Bakterien und andere Fremdstoffe können in die Darmwand eindringen und dort eine Abwehrreaktion des Immunsystems auslösen.
Das Immunsystem kommt nicht zur Ruhe
Bei dieser Entzündungsreaktion spielen verschiedene Zellen der Körperabwehr eine wichtige Rolle, die einerseits für den angeborenen Immunschutz (Granulozyten, Makrophagen, dendritische Zellen) und andererseits für die erworbene Immunität (T-Zellen) verantwortlich sind. Aufgrund einer Störung des Immunsystems von CED-Betroffenen wird zum einen auch die gesunde Darmflora angegriffen. Zum anderen wird durch eine erhöhte Produktion entzündungsfördernder Botenstoffe verhindert, dass die Abwehrreaktion wieder abklingt, wie es normalerweise bei gesunden Menschen der Fall ist. Da das Immunsystem nicht zur Ruhe kommt, läuft die Entzündung chronisch weiter und schädigt die gesunde Darmwand.↳
Was sind typische Beschwerden bei CED?
CED ist nicht gleich CED. Die Ausprägung der Krankheitsbilder von Morbus Crohn und Colitis ulcerosa ist individuell unterschiedlich und dabei einerseits vielgestaltig, andererseits jedoch unspezifisch. Das heisst, die Beschwerden wie Durchfall, Bauchschmerzen oder chronische Müdigkeit sind zwar typisch für CED, aber auch für zahlreiche andere Erkrankungen. Aus diesem Grund kommt es leider häufig zu einer verzögerten Diagnosestellung.
Die Leitsymptome von Morbus Crohn sind:
- Müdigkeit
- Bauchschmerzen
- Durchfall
- Gewichtsverlust
- Fieber
- Symptome ausserhalb des Darms (extraintestinale Manifestationen)
Chronische Müdigkeit und Erschöpfung als anhaltender Dauerzustand, der sich auch mit mehr schlafen nicht bessert: Dieses Symptom kann CED Betroffene zusätzlich zu den gängigen Beschwerden wie Durchfall und Bauchschmerzen begleiten. In dieser Episode diskutiert Dr. Eve Huber mit ihren Gästen Frau Kläger und Dr. med. Christoph Matter, wie diese Krankheit den Alltag beeinflusst, welche Gründe hinter einer Fatigue stecken können und was man dagegen unternehmen kann.
Die Leitsymptome von Colitis ulcerosa sind:
- blutiger Durchfall
- Bauchschmerzen
- schmerzhafter Stuhldrang
- Symptome ausserhalb des Darms (extraintestinale Manifestationen)
Was ist ein Reizdarm?
Beim Reizdarm bzw. Reizdarmsyndrom handelt es sich um eine funktionelle Störung des Darms. Das bedeutet, dass keine organischen oder biochemischen Veränderungen als Grund für die auftretenden Beschwerden erkennbar sind. Typische Symptome beim Reizdarm sind Bauchschmerzen, Blähungen und Durchfall oder Verstopfung. Sie verstärken sich häufig bei Stress und treten oft nur gelegentlich auf, beispielsweise nach dem Verzehr bestimmter Lebensmittel oder von ungewohntem Essen oder auf Reisen. Die Krankheit kann zwar sehr belastend sein, ist aber ungefährlich.
Ein Problem besteht in der Praxis, wenn eine CED wegen der sehr ähnlichen Beschwerden vom Arzt als ein Reizdarmsyndrom fehlgedeutet wird. Mit der körperlichen Untersuchung kann nämlich nicht sicher zwischen einer funktionellen und einer organischen Störung unterschieden werden kann. Deshalb führen häufig erst die Befunde von Blut- und Stuhlproben auf die Spur einer CED.↳
Welche Gemeinsamkeiten haben Morbus Crohn und Colitis ulcerosa?
Morbus Crohn und Colitis ulcerosa sind die beiden häufigsten Erkrankungen, die mit einer chronischen Entzündung der Darmwand einhergehen und unter dem Begriff CED zusammengefasst werden. In weiten Bereichen gibt es Überschneidungen: bei den vermuteten Ursachen, den Krankheitsprozessen, den Beschwerden, den diagnostischen Verfahren, den Behandlungsmöglichkeiten und auch bei den Dingen, die für ein „chronisch gutes“ Leben wichtig sind. Die Unterschiede liegen häufig im Detail.
Typische Gemeinsamkeiten im Krankheitsverlauf sind beispielsweise:
- Beide Krankheiten verlaufen in immer wiederkehrenden Schüben. In einem Krankheitsschub ist der Darm stark entzündet. Danach folgt eine Phase ohne Beschwerden (Remission).
- Beide Erkrankungen können sich auch ausserhalb des Verdauungstraktes abspielen und beispielsweise die Gelenke, Augen oder die Haut betreffen. Diese sogenannten extraintestinalen Manifestationen sind allerdings bei Morbus Crohn häufiger als bei Colitis ulcerosa.↳
Welche Unterschiede gibt es zwischen Morbus Crohn und Colitis ulcerosa?
Neben den Gemeinsamkeiten gibt es auch relevante Unterschiede zwischen Morbus Crohn und Colitis ulcerosa, die fast immer eine klare Abgrenzung der eigenständigen Krankheitsbilder ermöglichen.
So spielen sich bei der Colitis ulcerosa die Entzündungsprozesse vor allem an der Schleimhaut ab, bei Morbus Crohn erfassen sie dagegen alle Wandschichten.
Unterschiedlich ist auch das Befallsmuster im Verdauungstrakt: Bei der Colitis ulcerosa ist normalerweise nur der Dickdarm beteiligt, die geschwürige Entzündung steigt kontinuierlich vom After aufwärts. Morbus Crohn befällt besonders häufig Dünn- und Dickdarm, vor allem im Bereich des Übergangs zwischen beiden, kann aber grundsätzlich überall im Verdauungstrakt auftreten, vom Mund bis zum After. Dabei erstrecken sich die krankhaften Stellen (Läsionen) immer nur über kurze Darmabschnitte. Das typische Erscheinungsbild in der Darmspiegelung wird auch als „Pflasterstein-Relief“ bezeichnet.
Bei beiden Krankheiten kommt es zu Durchfällen, Bauchschmerzen und Gewichtsverlust. Dennoch gibt es auch bei den Beschwerden Unterschiede: Bei der Colitis ulcerosa sind die Durchfälle häufig blutig. Oft bilden sich Geschwüre auf der Darmschleimhaut. Komplikationen sowie Beschwerden ausserhalb des Darms (extraintestinale Manifestationen) kommen vor, sind aber eher selten. Anders bei Morbus Crohn: Er geht typischerweise mit wochenlangen schleimigen Durchfällen einher, denen nur selten Blut beigemischt ist. Die Bauchkrämpfe sind heftig und meist im rechten Unterbauch lokalisiert. Es machen sich häufig auch Symptome ausserhalb des Darms bemerkbar, z.B. Schmerzen im Knie- oder Sprunggelenk, entzündliche Hautveränderungen oder chronische Müdigkeit. Die Darmwände sind verdickt und im Krankheitsverlauf kommt es oft zu Komplikationen wie Fisteln, Abszessen und Darmverengungen (Stenosen).
Prof. Dr. Stephan Vavricka erklärt, was extraintestinale Manifestationen genau sind, wo diese auftreten können und was wichtig ist, damit diese Beschwerden optimal behandelt werden können.
Bei der Diagnostik wird zunächst untersucht, ob es sich um eine chronisch entzündliche Darmerkrankung handelt. Die Sicherung der Diagnose und die Unterscheidung zwischen Morbus Crohn und Colitis ulcerosa erfolgt dann meistens bei der Darmspiegelung, unterstützt von bildgebenden Verfahren wie Ultraschall oder MRT. Ein weiteres Instrument für die präzise und differenzierte Diagnosestellung ist die Untersuchung von krankhaft veränderten Gewebestrukturen unter dem Mikroskop. Dafür wird bei der Darmspiegelung Probenmaterial aus entzündeten Darmabschnitten gewonnen. Hin und wieder kann trotz aller Untersuchungsmassnahmen nicht zwischen Morbus Crohn und Colitis ulcerosa unterschieden werden. Dann lautet die Diagnose: Colitis indeterminata.
Die Behandlung stützt sich bei beiden Erkrankungen vor allem auf Medikamente, die die Entzündung bzw. die Immunabwehr hemmen. Die medikamentöse Therapie dient zum Abklingen der Beschwerden (Remissionsinduktion), zur Erhaltung und Verlängerung der beschwerdefreien Phasen (Remissionserhaltung) und zur Vermeidung von Komplikationen. Dank neuer Medikamente rückt auch die Abheilung der entzündeten Schleimhaut („mucosal healing“) zunehmend als Therapieziel in den Fokus.
Die medikamentöse Therapie folgt in der Regel einem Stufenkonzept und richtet sich dabei immer individuell nach dem Schweregrad und Verlauf der Erkrankung, der Krankheitsphase, dem Ansprechen auf die Medikamente und ihrer Verträglichkeit sowie nach den Bedürfnissen bzw. Präferenzen des Patienten. Die Auswahl und Art der Anwendung der Medikamente wird in Abhängigkeit davon, ob es sich um Morbus Crohn oder Colitis ulcerosa handelt, teilweise unterschiedlich gehandhabt.
Ein operatives Vorgehen ist aufgrund der höheren Komplikationsraten bei Morbus Crohn häufiger erforderlich als bei Colitis ulcerosa. Bei Colitis ulcerosa kann mit einer totalen Dickdarmentfernung (Proktokolektomie) – als einziger therapeutischer Massnahme – in einem Teil der Fälle eine Heilung erzielt werden.
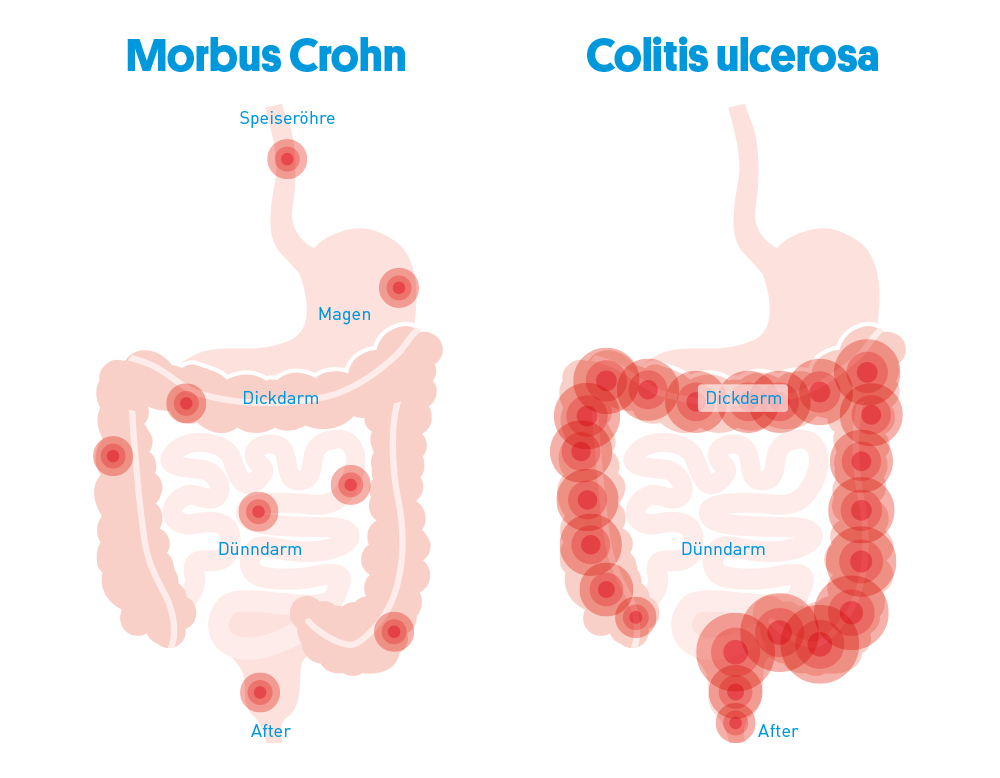
Die wichtigsten Unterschiede zwischen Morbus Crohn und Colitis ulcerosa
Morbus Crohn und Colitis ulcerosa gehören beide zu den CED und haben viele Gemeinsamkeiten. Sie sind aber zwei verschiedene Erkrankungen – und unterscheiden sich daher in einigen wichtigen Punkten:
Bei Morbus Crohn
- haben die Betroffenen Bauchschmerzen, verlieren Gewicht und haben eher wässrig-schleimigen Durchfall.
- können alle Abschnitte des Verdauungstraktes befallen sein.
- sind alle Schichten der Darmwand entzündet.
- wechseln sich gesunde mit kranken Abschnitten in der Darmschleimhaut ab.
- weist der Darm im späteren Krankheitsverlauf oft Engstellen, Fisteln oder Abszesse auf.
- spielen wahrscheinlich jeweils eigene immunologische und genetische Ursachen sowie Umweltfaktoren im Vergleich zur Colitis ulcerosa eine Rolle.
Bei Colitis ulcerosa
- sind die Durchfälle häufig auch blutig.
- sind nur der Dickdarm und Enddarm betroffen.
- ist vor allem die oberste Schicht der Darmwand, die Darmschleimhaut, entzündet.
- sind die krankhaft veränderten Schleimhautstellen (Läsionen) zusammenhängend.
- können Blutungen und Dickdarm-/Enddarmkrebs als Komplikationen auftreten.↳
- Mit CED kann man trotzdem gut leben.
- Auch mit CED kann man so alt wie gesunde Menschen ohne CED werden.
- aktiv mit der eigenen CED umgehen: am Therapiemanagement beteiligen und Selbsthilfemassnahmen ergreifen. Bei der ersten und vielleicht wichtigsten Selbsthilfemassnahme bist du bereits angekommen: sich ausführlich und seriös informieren!
- Risikofaktoren wie Rauchen vermeiden
- Regelmässige Vorsorgeuntersuchungen bzw. Darmspiegelungen
