Maladie inflammatoire chronique de l'intestin (MICI)
MICI : ce que vous devez savoir
Que signifie « MICI » et qu’est-ce que cela signifie pour moi ? Comment contracte-t-on cette maladie et comment peut-on la combattre ? Quelle est la différence entre la maladie de Crohn et une rectocolite hémorragique ? Beaucoup de questions se posent suite au diagnostic d’une MICI. Vous trouverez ici une première vue d’ensemble ainsi que des liens vers d’autres contributions.↳
Qu’est-ce qu’une MICI ?
L’abréviation « MICI » signifie « Maladie(s) Inflammatoire(s) Chronique(s) de l’Intestin ». En Suisse, l’abréviation anglaise IBD (Inflammatory Bowel Disease) est aussi fréquemment utilisée.
Le terme générique désigne les inflammations chroniques, non contagieuses de l’intestin dont la cause exacte n’est jusqu’à présent pas claire. Les deux formes les plus fréquentes de MICI sont la maladie de Crohn et la rectocolite hémorragique↳
Que signifie le diagnostic d’une MICI ?
Une fois le diagnostic d’une MICI confirmé, cela signifie malheureusement que la maladie risque de vous accompagner toute votre vie et que, dans la plupart des cas, une guérison thérapeutique n’est pas possible. L’intégration de la maladie dans votre quotidien peut représenter un véritable défi.
Cependant, il y a aussi de bonnes nouvelles.
Premièrement : il est possible de mener une bonne vie avec une MICI et d’avoir la même espérance de vie que les personnes non atteintes d’une MICI.
Il existe de nombreux traitements, notamment médicamenteux. Le principal objectif thérapeutique consiste à donner au patient une qualité de vie normale en éliminant les symptômes et l’inflammation de l’intestin ainsi qu’à éviter ou à retarder le plus longtemps possible les progressions de la maladie et les complications.
Deuxièmement : vous n’êtes pas seul(e). En plus de l’offre professionnelle de soins et de conseils, il existe des forums de patients sur Internet et des associations comme Crohn Colitis Suisse, qui permettent entre autres de partager des connaissances, d’échanger et d’encourager les patients.↳
Combien de personnes sont atteintes d’une MICI ?
En Suisse, environ 1 à 2 personnes sur 500 vivent avec une MICI, soit plus de 25 000 personnes.
En Europe, les incidences rapportées sont de 5/1 000 pour la rectocolite hémorragique et de 3/1 000 pour la maladie de Crohn. Ici, on observe principalement une augmentation des nouveaux cas.↳
À quel âge une MICI se déclare-t-elle ?
La maladie de Crohn et la rectocolite hémorragique se déclarent le plus souvent au début de l’âge adulte. Cependant, la MICI peut toucher des personnes à tout âge et, ce, dès la petite enfance.↳
Quelles sont les causes d’une MICI ?
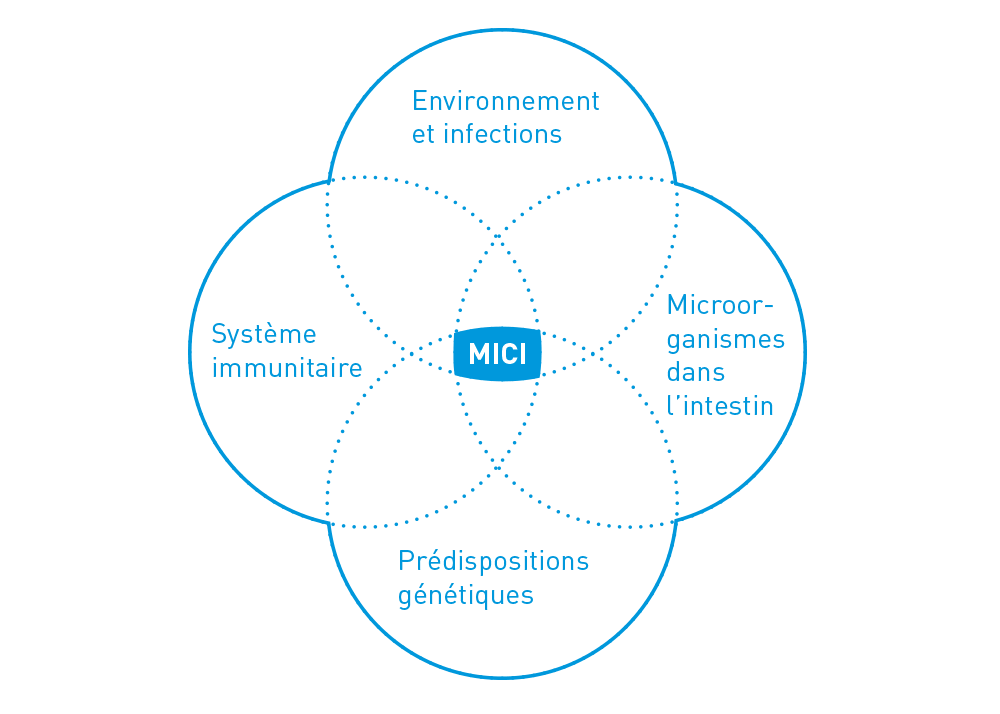
Les causes exactes des maladies inflammatoires chroniques de l’intestin sont jusqu’à ce jour toujours imprécises. Il n’existe pas de déclencheur unique, il s’agit de plusieurs facteurs. Les MICI sont donc des maladies multifactorielles. Les discussions portent essentiellement sur des prédispositions héréditaires, des influences environnementales, des problèmes en lien avec la flore intestinale et des troubles immunologiques complexes.
Les concepts scientifiques pour expliquer les maladies inflammatoires chroniques de l’intestin ont évolué au cours des dernières années :
- Des études portant sur des jumeaux ont démontré que les prédispositions héréditaires (prédispositions génétiques) jouent un rôle plus important que les facteurs environnementaux dans le cas de la maladie de Crohn par rapport à la rectocolite hémorragique. Au total, environ 200 gènes de risque ont été identifiés en relation avec les deux maladies. Ce sont surtout les effets sur l’interaction entre les micro organismes et l’intestin qui jouent un rôle.
- En ce qui concerne les influences environnementales, les traitements à base d’antibiotiques à l’adolescence et le tabagisme, dans le cas de la maladie de Crohn, sont considérés comme des facteurs de risque significatifs. L’hypothèse hygiéniste explique le nombre croissant d’allergies, de maladies auto-immunes, de MICI, etc., en particulier dans les pays industrialisés, par le fait que les normes d’hygiène élevées entraînent un effet de « manque d’entraînement » du système immunitaire.
- On suppose maintenant que des microorganismes inoffensifs en soi dans l’intestin (flore commensale) seraient au cœur du déclenchement et du maintien d’un processus d’inflammation chronique. La plus forte concentration de bactéries se trouve à l’extrémité de l’intestin grêle et dans le gros intestin, c’est-à-dire précisément dans les zones dans lesquelles la maladie de Crohn et la rectocolite hémorragique ont tendance à se déclarer. Un déséquilibre est observé dans la flore intestinale (dysbiose). Toutefois, on ne sait pas clairement s’il s’agit d’un déclencheur ou de la conséquence d’une maladie complexe.
- L’ancienne interprétation de la MICI comme maladie auto-immune classique est aujourd’hui dépassée. Désormais, on suppose plutôt qu’il s’agit d’une maladie complexe de la barrière intestinale.↳
Une MICI est-elle transmissible ?
Pour la maladie de Crohn, comme pour la rectocolite hémorragique, on observe une apparition fréquente des maladies dans une même famille, ce qui parle en faveur de prédispositions héréditaires (prédispositions génétiques). Environ 200 gènes de risque qui pourraient être impliqués dans la maladie ont été identifiés. Cependant, on ne connait pas de déclencheur unique. L’hérédité peut donc jouer un rôle parmi plusieurs facteurs dans le déclenchement des MICI, sans toutefois être une condition indispensable. De manière générale, les personnes atteintes de MICI sans antécédents familiaux sont plus nombreuses que les personnes avec antécédents familiaux.↳
Mon enfant souffrira-t-il aussi de la maladie de Crohn ou de rectocolite hémorragique ?
Une MICI est-elle une maladie auto-immune ?
Aujourd’hui, la MICI n’est plus considérée comme une maladie auto-immune classique, mais comme un dysfonctionnement complexe du système immunitaire associé à une maladie de la barrière intestinale. Des bactéries intestinales plutôt inoffensives déclenchent une réaction immunitaire excessive en pénétrant dans la paroi intestinale à travers la barrière muqueuse.↳
Que se passe-t-il dans le cas d’une MICI ?
Dans le cas d’une MICI, il s’agit (presque) essentiellement d’inflammations et de processus perturbés de l’appareil digestif. Pour une meilleure compréhension, il est utile de se faire une idée du fonctionnement normal de notre système digestif.
Comment fonctionne la digestion
La digestion sert à mettre à disposition les nutriments et l’énergie que nous consommons et dont nous avons besoin dans notre vie de tous les jours. Le processus de digestion commence dans la bouche, la première étape de l’appareil digestif, à l’aide de la salive et des dents. Les aliments solides sont (sauf si les anses intestinales ne sont pas en bonne santé) mâchés et imprégnés de salive avant d’atteindre l’estomac via l’oesophage sous forme de chyme. Le suc gastrique y est mélangé et le traitement mécanique continue de sorte que les aliments prédigérés parviennent en petites portions dans l’intestin grêle à travers le pylore.
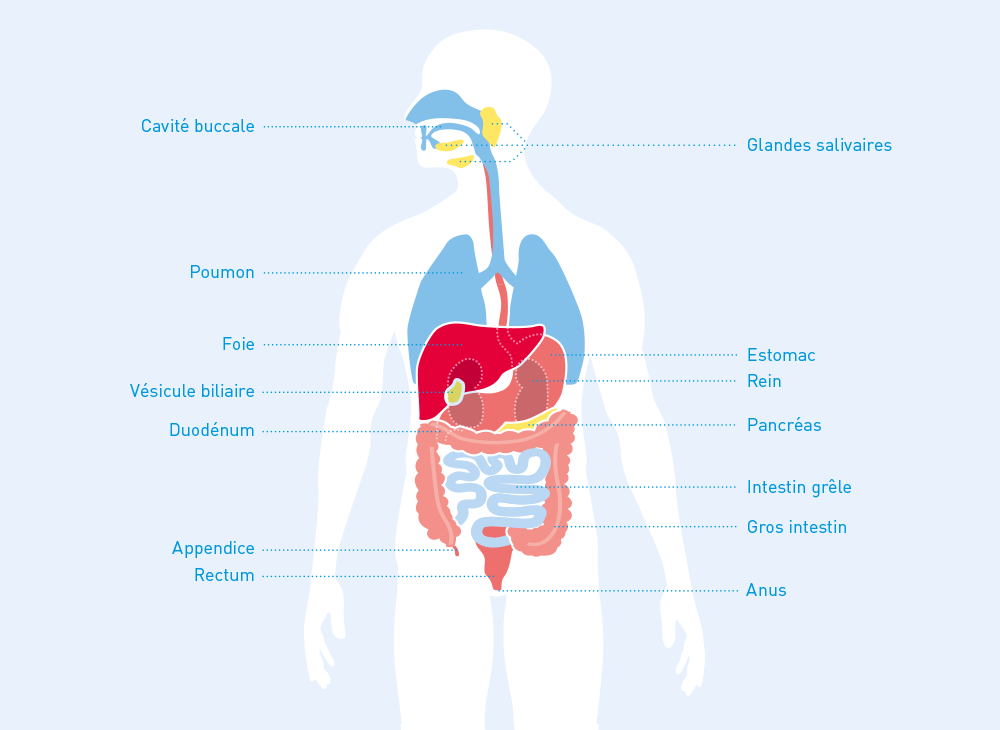
L’intestin grêle se compose du duodénum, du jéjunum et de l’iléon. Il s’étire sur une longueur allant de trois à six mètres selon le processus de digestion. Dès que le chyme entre en contact avec la muqueuse du duodénum, du suc digestif produit par le pancréas et de la bile produite dans le foie (LIEN vers le glossaire) lui sont ajoutés. Le mélange est contrôlé par des réflexes nerveux et hormonaux et aide à digérer les aliments. Le suc digestif contient également du bicarbonate de sodium permettant de neutraliser le chyme et de créer des conditions de travail idéales pour les enzymes digestives. Ensuite a lieu l’absorption : toutes les substances importantes des aliments sont absorbées dans le circuit sanguin via la très grande surface de la muqueuse de la paroi intestinale de la partie principale de l’intestin grêle (jéjunum et iléon) puis transportées vers tous les organes du corps. Le processus digestif implique également des bactéries, composantes naturelles de la flore intestinale de l’homme, qui comprennent environ 100 billions de germes.
Ensuite, l’eau et les substances minérales sont retirées des résidus alimentaires situés dans le gros intestin, qui se compose du (côlon) et de la partie terminale de l’appareil digestif. Celle-ci mesure environ 20 centimètres de long et commence par le rectum. Les aliments qui ne peuvent pas être digérés y sont stockés sous forme de selles concentrées et façonnées jusqu’à ce que le canal anal, long de quelques centimètres seulement, s’ouvre pour la défection. Le canal anal, tapissé d’une muqueuse, est la toute dernière partie de l’appareil digestif. Il se trouve au niveau de l’anus et est calfeutré par deux sphincters et les hémorroïdes. Tandis que le sphincter interne travaille de manière automatique, le sphincter externe peut être contrôlé afin d’amorcer ou de retarder consciemment la défection.
À propos : les hémorroïdes ne sont pas une maladie, mais un coussinet veineux fortement irrigué en sang situé à la sortie du rectum. Situées peu avant l’anus, les hémorroïdes assurent avec les sphincters qu’aucune selle ne puisse s’échapper. Les pathologies connues sont causées par un élargissement des hémorroïdes.
De nos jours, les scientifiques présument que les processus pathologiques des MICI s’expliqueraient par une maladie complexe de la barrière intestinale.
Dysfonctionnement de la barrière intestinale – qu’est-ce que cela signifie ?
Notre muqueuse intestinale a une fonction de barrière importante : elle empêche les bactéries et autres germes ou corps étrangers situés dans l’intestin de pénétrer dans le système sanguin via la paroi intestinale.
La barrière muqueuse se compose de la couche cellulaire supérieure (épithélium) sur laquelle repose une couche de mucus antibactérienne. Elle contient certaines substances muqueuses (mucines) et des antibiotiques peptidiques (défensines) produits par la muqueuse elle-même. Dans le cas de la rectocolite hémorragique, cette couche de mucus est défectueuse et plus fine que la norme. Dans le cas de la maladie de Crohn avec implication de l’intestin grêle, une formation défectueuse de défensines semble jouer un rôle central. Divers dysfonctionnements, qui touchent entre autres la détection des bactéries, le processus de dégradation dans une cellule (autophagie), la réaction cellulaire face au stress et le fonctionnement de certaines cellules immunitaires (monocytes), provoquent une défense altérée face aux microorganismes et à la modification du microbiome ou de la flore intestinale.
Chez les personnes atteintes d’une MICI, le fonctionnement de la barrière de la muqueuse intestinale n’est donc plus intact. Les bactéries et autres corps étrangers peuvent pénétrer dans la paroi intestinale et y déclencher une réaction de défense du système immunitaire.
Plus aucun repos pour le système immunitaire
Différentes cellules du système immunitaire jouent un rôle important dans cette réaction inflammatoire. Elles sont responsables de la protection immunitaire innée d’une part (granulocytes, macrophages, cellules dendritiques), et garantes de l’immunité acquise d’autre part (cellules T). La flore intestinale (en bonne santé) des personnes souffrant d’une MICI est d’abord attaquée à cause d’une déficience du système immunitaire. Ensuite, une production accrue des médiateurs inflammatoires empêche la réaction immunitaire de se calmer comme c’est normalement le cas chez les personnes en bonne santé. Comme le système immunitaire ne se calme pas, l’inflammation se poursuit de manière chronique et endommage la paroi intestinale en bonne santé.↳
Quels sont les symptômes typiques d’une MICI ?
Une MICI ne ressemble pas à une autre MICI. Les signes cliniques de la maladie de Crohn et de la rectocolite hémorragique diffèrent d’un patient à un autre et sont, d’une part, multiformes, d’autre part, non spécifiques. Cela signifie que les symptômes, tels que les diarrhées, douleurs abdominales ou une fatigue chronique sont certes caractéristiques des MICI, mais aussi de nombreuses autres maladies. C’est pour cette raison que le diagnostic est malheureusement souvent établi de manière tardive.
Les principaux symptômes de la maladie de Crohn sont :
- fatigue
- douleurs abdominales
- diarrhées
- perte de poids
- fièvre
- symptômes en dehors de l’intestin (manifestations extra-intestinales)
Les principaux symptômes de la rectocolite hémorragique sont :
- diarrhées sanglantes
- douleurs abdominales
- défécation douloureuse
- symptômes en dehors de l’intestin (manifestations extra-intestinales)
Qu’est qu’un intestin irritable ?
L’intestin irritable ou le syndrome de l’intestin irritable est un trouble fonctionnel de l’intestin. Cela signifie qu’aucune modification organique ou biochimique ne peut être identifiée comme cause des symptômes. Les symptômes typiques de l’intestin irritable sont des douleurs abdominales, des ballonnements et des diarrhées ou constipations. Ils s’amplifient souvent en cas de stress et ne surgissent qu’occasionnellement, par exemple, après avoir consommé certains aliments ou des aliments inhabituels ou au cours de voyages. La maladie peut être certes très pénible, mais elle est sans danger.
Un problème se pose en pratique lorsque le médecin interprète à tort une MICI comme un syndrome de l’intestin irritable en raison des symptômes très similaires. En effet, l’examen physique ne permet pas de faire la distinction entre un trouble fonctionnel et un trouble organique. C’est pourquoi ce sont souvent les résultats des échantillons de sang et de selles qui amènent sur la piste d’une MICI.↳
Quels sont les points communs entre la maladie de Crohn et la rectocolite hémorragique ?
La maladie de Crohn et la rectocolite hémorragique sont les deux principales maladies qui s’accompagnent d’une inflammation chronique de la paroi intestinale et qui sont désignées par le terme « MICI ». Des concomitances existent dans de nombreux domaines : les causes présupposées, les processus pathologiques, les symptômes, les méthodes de diagnostic et les possibilités de traitement, ainsi que tous les facteurs importants pour une « belle vie chronique ». Les différences résident souvent dans les détails.
Les points communs typiques dans la progression de la maladie sont, par exemple :
- Les deux maladies se manifestent toujours par des poussées périodiques. Lors d’une poussée, l’intestin est fortement inflammé. Vient ensuite une phase sans symptômes (rémission).
- Les deux maladies peuvent aussi se déclencher en dehors de l’appareil digestif et toucher, par exemple, les articulations, les yeux ou la peau. Toutefois, ces manifestations extra-intestinales sont plus fréquentes dans la maladie de Crohn que dans la rectocolite hémorragique.↳
Quelles différences existent-ils entre la maladie de Crohn et la rectocolite hémorragique ?
Outre les points communs, il existe également des différences importantes entre la maladie de Crohn et la rectocolite hémorragique, qui permettent de distinguer clairement chacune des pathologies.
Dans le cas de la rectocolite hémorragique, les processus inflammatoires ont lieu surtout sur la muqueuse, alors que dans le cas de la maladie de Crohn, elles touchent toutes les parois.
Le profil d’attaque dans l’appareil digestif est également différent : dans le cas de la rectocolite hémorragique, seul le gros intestin est généralement impliqué, l’inflammation ulcéreuse monte de manière continue depuis l’anus. La maladie de Crohn affecte souvent l’intestin grêle et le gros intestin, en particulier dans la zone de passage entre les deux, mais elle peut généralement survenir partout dans l’appareil digestif, de la bouche jusqu’à l’anus. Les zones pathologiques (lésions) ne s’étendent toujours que sur des sections courtes de l’intestin. L’apparence typique révélée lors de la coloscopie est aussi appelée « relief pavimenteux ».
Les deux maladies provoquent des diarrhées, des douleurs abdominales et une perte de poids. Et pourtant, il y a aussi des différences dans les symptômes : dans le cas de la rectocolite hémorragique, les diarrhées s’accompagnent souvent de saignements. Des ulcères se forment fréquemment sur la muqueuse intestinale. Des complications ainsi que des symptômes en dehors de l’intestin (manifestations extra-intestinales) ont lieu, mais sont plutôt rares. La maladie de Crohn est différente puisqu’elle se manifeste généralement par des diarrhées visqueuses qui durent plusieurs semaines, mais celles-ci sont rarement accompagnées de saignements. Les crampes abdominales sont violentes et généralement localisées dans le bas ventre. De plus, des symptômes sont souvent identifiés en dehors de l’intestin, par ex. des douleurs dans les genoux ou dans les chevilles, des inflammations cutanées ou une fatigue chronique. Les parois intestinales s’épaississent et des complications, telles que des fistules, abcès et rétrécissements de l’intestin (sténoses), apparaissent au cours de la maladie.
Lors du diagnostic, on détermine d’abord s’il s’agit ou non d’une maladie inflammatoire chronique de l’intestin. La confirmation du diagnostic et la distinction entre maladie de Crohn et rectocolite hémorragique se font généralement lors de la coloscopie, étayée par des processus d’imagerie comme les ultrasons ou l’IRM. Un autre instrument permettant d’établir un diagnostic précis et différencié est l’examen au microscope des structures tissulaires qui ont subi une altération pathologique. Pour cela, un échantillon de sections inflammées de l’intestin est prélevé lors de la coloscopie. Et parfois, malgré toutes les procédures d’examen, il n’est pas possible de faire la distinction entre maladie de Crohn et rectocolite hémorragique. Le diagnostic est donc le suivant : colite indéterminée.
Dans les deux cas de maladies, le traitement repose essentiellement sur des médicaments qui entravent l’inflammation ou la défense immunitaire. Le traitement médicamenteux sert à atténuer les symptômes (induction de rémission), à maintenir et prolonger les phases sans symptômes (maintien de rémission) et à éviter les complications. Grâce à de nouveaux médicaments, la guérison de la muqueuse inflammée (« mucosal healing ») devient de plus en plus une cible thérapeutique.
En règle générale, le traitement médicamenteux suit une approche progressive et est toujours déterminé individuellement selon la gravité et l’évolution de la maladie, la phase de la maladie, la réponse aux médicaments et la tolérance ainsi que selon les besoins ou préférences du patient. La sélection et le type d’application des médicaments dépend de s’il s’agit de la maladie de Crohn ou de la rectocolite hémorragique, traitée en partie différemment.
Un traitement chirurgical est plus souvent nécessaire dans le cas de la maladie de Crohn que dans celui de la rectocolite hémorragique en raison du risque de complications plus élevé. Dans le cas de la rectocolite hémorragique, on peut recourir à une ablation totale du gros intestin (protocolectomie), comme seule mesure thérapeutique, pour soigner certains cas.
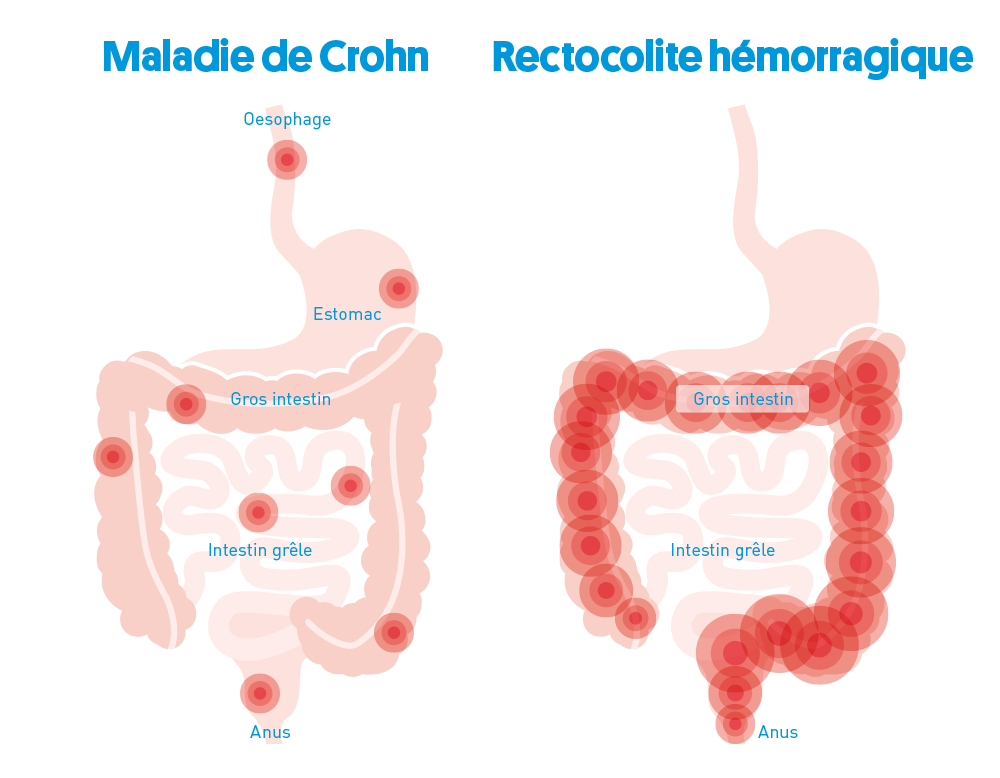
Les principales différences entre la maladie de Crohn et la rectocolite hémorragique
La maladie de Crohn et la rectocolite hémorragique sont toutes les deux des MICI et ont de nombreux points communs. Mais il n’en reste pas moins qu’il s’agit là de deux maladies distinctes qui diffèrent à certains égards importants :
Dans le cas de la maladie de Crohn,
- les personnes concernées souffrent de douleurs abdominales, perdent du poids et ont des diarrhées plutôt muco-aqueuses,
- toutes les sections de l’appareil digestif peuvent être touchées,
- toutes les couches de la paroi intestinale sont inflammées,
- sections saines et sections malades alternent dans la muqueuse intestinale,
- l’intestin présente souvent des rétrécissements, fistules ou des abcès au cours de l’évolution de la maladie,
- les causes immunologiques et génétiques ainsi que les facteurs environnementaux jouent probablement un rôle contrairement à la rectocolite hémorragique.
Dans le cas de la rectocolite hémorragique,
- les diarrhées sont plus fréquentes et s’accompagnent aussi de saignements,
- seuls le gros intestin et la partie terminale de l’appareil digestif sont concernés,
- c’est surtout la couche supérieure de la paroi intestinale, la muqueuse intestinale, qui est inflammée,
- les parties de la muqueuse ayant subi une altération pathologique (lésions) sont liées,
- des complications comme des saignements ou un cancer colorectal peuvent survenir.↳
Les bonnes nouvelles :
- il est possible de bien vivre avec une MICI.
- même avec une MICI, on peut espérer vivre aussi longtemps que les personnes qui n’en sont pas atteintes.
Pour cela, il est important :
- de traiter activement sa MICI : s’impliquer dans la gestion du traitement et prendre des initiatives personnelles. Vous venez déjà de prendre votre première initiative personnelle, et peut-être la plus importante, à savoir, vous informer sérieusement et de manière détaillée,
- d’éviter les facteurs de risque comme le tabagisme,
- de passer régulièrement des examens de dépistage ou des coloscopies.
